
Disinfettante spruzzato sulle vetrine dei negozi a Seul(foto LaPresse)
Cosa significa adottare davvero il modello coreano
L'eccezione di Seul sta nell'essere stati in grado di tracciare per tempo i focolai epidemici e nell'avere saputo contenerli. Qui vi spieghiamo come funziona
Questo articolo è stato pubblicato anche su Cattivi scienziati
Qui trovate gli articoli di Enrico Bucci pubblicati sul Foglio.
Di fronte ad eventi insoliti o eccezionali, che per questo sembrano strani, tutti noi – medici ed esperti inclusi – siamo preda di un bias, che consiste nel ricercare la spiegazione in circostanze e fatti altrettanto insoliti ed eccezionali, preferendo ipotesi attraenti a ciò che già sappiamo e che potrebbe funzionare altrettanto bene nello spiegare ciò che osserviamo.
E’ esattamente quanto stiamo osservando nel caso dell’epidemia di COVID-19 in Italia. Non vi è dubbio che la sua diffusione, i danni che sta provocando in ambito sanitario e le morti che provoca siano eccezionali per le generazioni di Italiani oggi in vita (sarebbero apparse molto meno spaventose e inattese ad un italiano del ‘300, che poteva vedere nella sua vita ben più di un’epidemia ad alta letalità).
Ipotesi con maggiore o minore fondamento, basate – quando va bene – su correlazioni che potrebbero essere spurie e su scarse evidenze in supporto, ci sembrano appropriate proprio perché, per la loro eccezionalità o scarsa considerazione presso la comunità scientifica, sono altrettanto poco frequenti dell’evento a cui assistiamo.
Si cerca di correlare la maggiore o minore diffusione del virus con la presenza di particolato atmosferico, la densità di fabbriche a livello regionale, la presunta “voglia di lavorare” di supposte popolazioni diverse (che porta a stipare le metropolitane la mattina), dimenticando che le variabili confondenti da escludere (prime fra tutte la semplice densità di popolazione e di scambi commerciali, che correlano almeno con i primi due fattori) sono tali e tante da non poter classificare quanto osservato in altro modo che come una correlazione spuria, in attesa di prove dirette sul virus.
Si arriva persino ad ipotizzare, senza lo straccio di una prova, mutazioni che specificamente innalzino letalità ed infettività del virus in Italia; possibili, sì, ma finora non riscontrate in nessuna delle sequenze virali ottenute su pazienti italiani o su pazienti infettati in Italia.
E’ arrivato il momento di concentrarci su quello che sappiamo, sia su questo che su altri virus simili, così da scartare un po’ di ipotesi non necessarie e concentrarci su fatti noti da tempo per prendere misure migliori delle attuali.
In questo articolo, ci preoccuperemo di un primo aspetto: l’andamento generale dell’epidemia, che a taluni osservatori appare eccezionalmente incontenibile in Italia. Nel prossimo, ci occuperemo della anomala letalità del virus in Italia.
Perché non riusciamo a contenere l’epidemia?
La percezione che oggi si ha in Italia è che le cose stiano andando peggio che in altri paesi, cioè che ci sia un’esplosione di contagi più repentina e più estesa che altrove – anche in assenza di numeri affidabili sui contagi, visto che i positivi al tampone non ci danno nessuna idea di quanti essi siano in realtà. Inanzitutto, dobbiamo chiederci: l’epidemia si sta davvero diffondendo ad una velocità maggiore che in altri paesi? Se crediamo che la positività ai tamponi rappresenti in modo affidabile ed omogeneo tra paesi diversi una percentuale più o meno fissa del numero totale di infetti, il grafico seguente (la fonte è qui) ci dice che, grossolanamente e con l’eccezione della Corea del Sud, l’epidemia procede allo stesso modo in tutti i paesi.
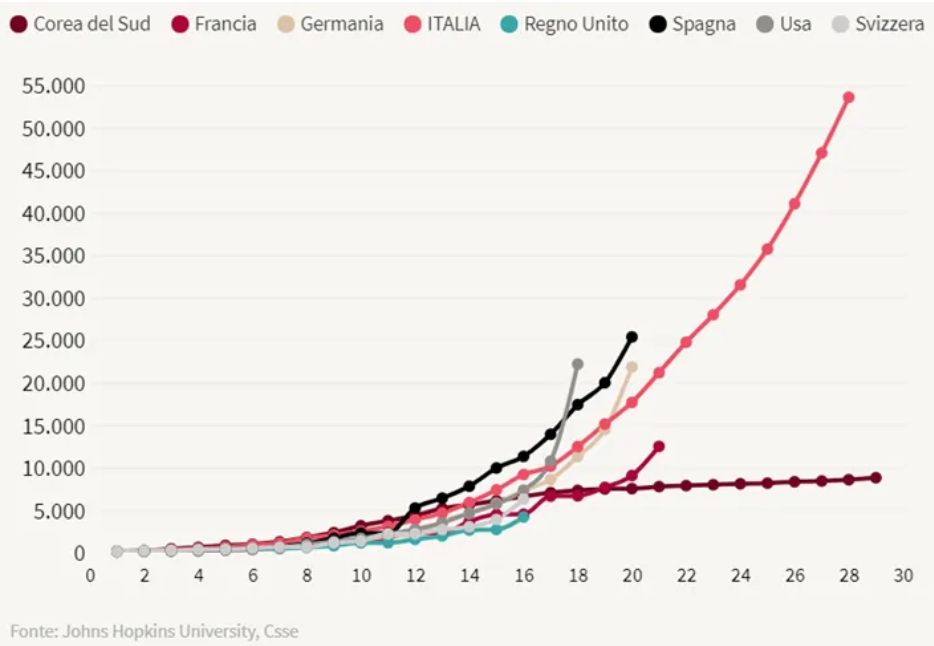
Al di là della robustezza delle assunzioni che dobbiamo fare per paragonare curve di crescita dei positivi al tampone tra nazioni diverse e per assumere che il loro andamento sia proporzionale alla crescita del numero di infetti (molto più grande), resta il fatto che l’anomalia della Corea del Sud è ovvia ed è l’unico segnale serio da prendere in considerazione.
La prima differenza che è stata già evidenziata tra Corea del Sud ed altri paesi sta nell’attivazione precoce di un protocollo di tracciamento, test e isolamento delle persone venute in contatto con soggetti infetti, basato su uso di teconlogie digitali, un numero estensivo di tamponi e la collaborazione della popolazione che si è sottoposta a screening volontario, una volta che ciascuno apprendeva di essere stato in possibile contatto con un soggetto infetto grazie alle app che segnalavano i luoghi frequentati nei giorni precedenti dai soggetti trovati infetti.
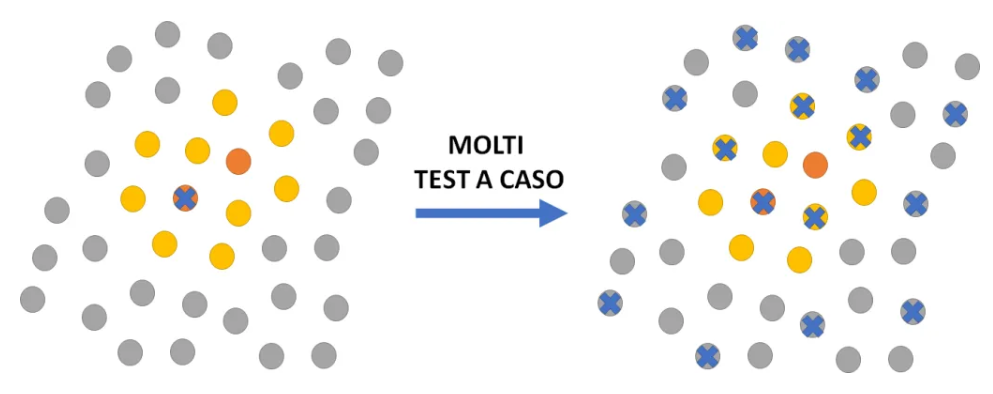
Aumentare semplicemente il numero di tamponi, senza avere strumenti di tracciamento rapido dei contatti che allertino i cittadini sul loro possibile contagio e li inviti a sottoporsi al test, non basta. Per capirlo, guardiamo alle figure seguenti. In rosso sono rappresentati soggetti positivi e sintomatici, in giallo soggetti positivi ma non ancora sintomatici o paucisintomatici, in grigio soggetti liberi dal virus. Una croce blu rappresenta l’esecuzione di un test per la rilevazione del virus.
Nel primo caso, illustrato dalla figura qui sotto, applichiamo un gran numero di test sulla popolazione, utilizzando una distribuzione casuale per avere un campione statistico. Dalla percentuale di positivi al test otteniamo al più una rappresentazione statisticamente corretta della frequenza del virus nella popolazione, ma non identifichiamo tutti i soggetti infetti.
Nel secondo caso, illustrato nella figura seguente, lo stesso numero di test è diretto alle persone che sono state identificate per aver avuto contatti (anche casuali) con il primo soggetto infetto: la frazione dei positivi nella popolazione seaminata sarà più alta e non rappresenterà la diffusione del virus nella popolazione, ma avremo identificato (tracciato) tutti i soggetti positivi (idealmente, se le cose sono fatte facendo tantissimi tamponi e avendo la collaborazione della popolazione).
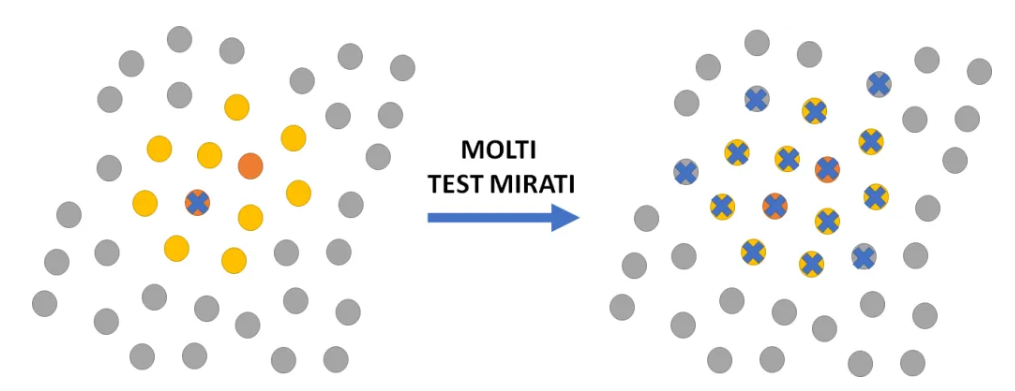
Dunque possiamo vedere come, seguendo IN TOTO la strategia della Corea del Sud (cioè usando anche strumenti invasivi della privacy personale), si riesca a tracciare per tempo i focolai epidemici; sempre che, naturalmente, nella zona campionata ci si trovi nella fase iniziale di un’epidemia (quando cioè si possa appunto parlare di focolai epidemici e non di epidemia diffusa).
Fin qui abbiamo parlato di tracciamento dei focolai epidemici; bisogna, però, discutere anche di contenimento.
In maniera naive, potremmo pensare che il problema sia di facile soluzione, attuando una politica di isolamento dei contagiati. Il problema, però, è che molti di questi richiedono anche di essere ospedalizzati: dunque isolamento sì, ma in ospedale – in un luogo, cioè, ove si concentrano altri pazienti e personale medico impegnato a fronteggiare l’epidemia.
A questo punto il confronto fra Italia e Corea del Sud diventa particolarmente istruttivo.
Facciamo un passo indietro: nel 2015, la Corea dovette affrontare uno scoppio epidemico di un altro coronavirus, quello che causa la MERS, a partire da un paziente proveniente dall’Arabia Saudita che era stato ospedalizzato. L’andamento di quell’epidemia è rappresentato qui sotto: si nota come ci fu una letalità di circa il 20% e la quarantena di migliaia di persone.
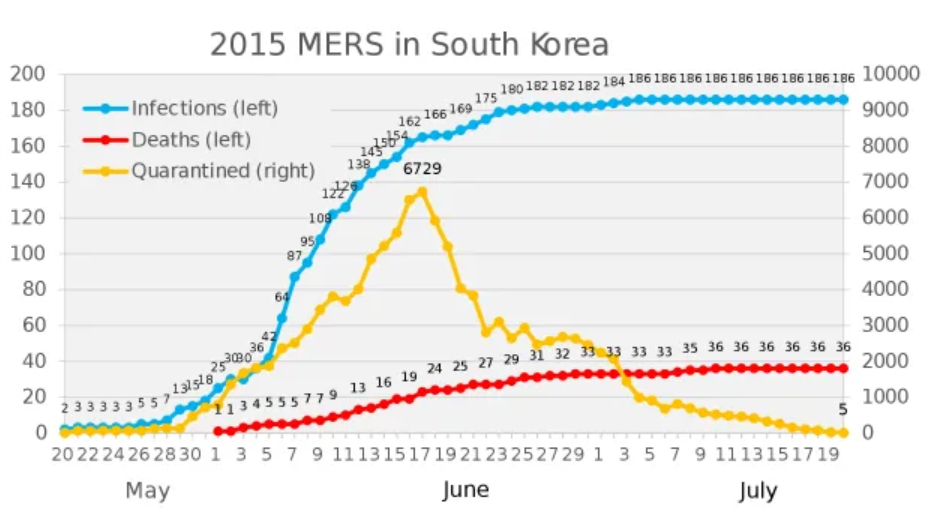
Ora, bisogna sapere che sebbene la letalità del coronavirus MERS sia alta, il suo R0 è generalmente inferiore a 1; il che provoca in genere l’immediato esaurimento spontaneo dei focolai infettivi.
Tuttavia, in ambito ospedaliero i contatti prossimi tra un paziente infetto ed il personale sanitario sono molteplici e ravvicinati nel tempo: questo spinge in alto R0, il numero di persone mediamente contagiate da ogni soggetto infetto, e diminuisce il tempo medio che ci vuole per ogni nuova infezione secondaria a partire da un soggetto infetto (perchè ci sono pià contatti per unità di tempo).
Per questo motivo, nel 2015 R0 per il coronavirus MERS è schizzato da meno di 1 a 5 (in alcuni ospedali), come poi è stato misurato a posteriori.
Cosa sappiamo riguardo SARS-CoV-2? Come atteso, le infezioni ospedaliere sono già state descritte a Wuhan, e la possibilità di eventi superinfettivi (quelli che alterano R0 ed il tempo medio che ci mette un infetto a contagiare altri)è stata già enunciata.
In Italia, i peggiori focolai – quelli del Lodigiano e del Bergamasco – hanno certamente risentito del burst ospedaliero, perchè il personale sanitario è risultato immediatamente infetto e ha propagato rapidamente l’infezione.
In particolare, l’assessore alla sanità della Lombardia ha ricordato come vi sia stato un notevole contagio del personale sanitario (per una frazione attuale di circa 12% dei medici contagiati o potenzialmente contagiati), che, come abbiamo visto, soprattutto all’inizio, in condizioni di scarsa consapevolezza, contribuisce agli eventi di rapida propagazione ed accensione di forti focolai, difficilmente contenibili per la velocità con cui si espandono.
Naturalmente, quando l’epidemia si diffonde su di un territorio, i valori di R0 dei singoli ospedali risultano “diluiti” su quelli della popolazione nel suo complesso, per cui il numero di contagiati giornalieri è dominato da infezioni extraospedaliere e Rt (il numero medio di contatti contagiati da un soggetto infetto) torna a valori simili a quelli attesi per R0. Tuttavia, gli ospedali rimangono un “motore” attivo di infezione, soprattutto se si considera che l’alto Rt ospedaliero significa che in quelle comunità è necessario raggiungere una frazione di immuni molto più alta per avere immunità di gregge protettiva, e questo prevedibilmente comporterà che il personale medico non sarà protetto nemmeno quando la popolazione nel suo complesso avrà raggiunto una sufficiente immunità.
Il problema non è solo lombardo: si hanno esempi di cluster epidemici ospedalieri, in qualche caso dovuti anche forse alla trascuratezza di singoli medici, in ogni regione, e preoccupano soprattutto quelli riscontrati in alcuni ospedali del sud Italia, che, ove non bloccati immediatamente, potrebbero rapidamente replicare il quadro che si osserva al nord, soprattutto considerando quanto sta accadendo ad esempio in Campania, ove le misure di prevenzione sembrano totalmente assenti o molto scarse in quei reparti ed in quei pronto soccorsi che non siano dedicati proprio alle malattie infettive.
Le infezioni ospedaliere, quindi, contribuiscono a generare il “fuoco d’artificio” rapidissimo ed improvviso che accende poi l’incendio di vaste proporzioni; è per questo che, tornando ai coreani, sulla scorta dell’esperienza con il coronovirus MERS, essi avevano predisposto una serie di misure che garantissero che la terza fase dopo il tracciamento ed il testing – vale a dire l’isolamento – si svolgesse nella massima sicurezza per il personale sanitario.
Percorsi differenziati, sospensione delle attività routinarie non indispensabili, presidi di sicurezza per tutti i medici ed il personale – non solo quello dedicato agli ospedali con casi già accertati di COVID-19; cosa altro si può fare per far diminuire la propagazione ospedaliera del virus?
Alcune altre misure, derivate dall’analisi della letteratura disponibile anche su altre epidemie (come Ebola), prevedono:
- il test continuo nel tempo di tutto il personale sanitario;
- l’utilizzo di test serologici, per identificare medici immuni da utilizzare nelle zone a maggior rischio;
- il tracciamento dei movimenti del personale medico, per evitare che la stanchezza faccia commettere errori;
- l’utilizzo di personale ausiliario meno esperto per il controllo degli accessi e delle procedure di sicurezza e per la vestizione e la svestizione dei medici;
- la preparazione di strutture dedicate per il personale medico, che non deve essere costretto ad organizzare una “separazione in casa propria” dal resto della famiglia e non deve essere costretto a spostarsi su lunghe distanze per raggiungere il luogo di lavoro;
- il controllo elettronico differenziato degli ingressi del personale nei vari reparti;
- la separazione fisica delle strutture dedicate a fronteggiare COVID-19 (fino alla costruzione di strutture dedicate e centralizzate per i pazienti COVID)
Non è detto che tutte queste misure siano praticabili nella realtà italiana; tuttavia, di sicuro queste misure sono certamente più efficaci dell’aumento (pur necessario) del personale medico dedicato, che in sè, ove non sia messo in condizioni di sicurezza, potrebbe rappresentare un mezzo di diffusione maggiore dell’epidemia a causa dell’esposizione professionale.
E’ particolarmente grave che si aspetti lo scoppiare dell’emergenza per attuare queste misure, in quelle regioni soprattutto del Sud (non tutte, se per esempio si guarda alla Puglia, che ha già preso in considerazione questo fenomeno e sta attuando opportune contromisure) ove al momento molte, troppe procedure di routine clinica sono rimaste invariate, senza tener conto del fatto che il contagio è già arrivato a colpire duramente anche il personale sanitario.
Il nostro personale sanitario – i nostri soldati, in questa guerra – deve essere salvaguardato, per evitare che si trasformi involontariamente in un mezzo di propagazione del virus nelle fase iniziali e di mantenimento di un “motore epidemico” nelle fasi più avanzate.
Se si vuole, guardiamo pure alla Corea, ma guardiamoci davvero: “mezza Corea” non funzionerà, dobbiamo attuare in toto le misure necessarie.

Cattivi scienziati




